ກະດູກຫັກຂອງບໍລິເວນກະດູກຂາສ່ວນເທິງກວມເອົາ 50% ຂອງກະດູກຫັກທີ່ສະໂພກ ແລະ ເປັນປະເພດກະດູກຫັກທີ່ພົບເລື້ອຍທີ່ສຸດໃນຄົນເຈັບຜູ້ສູງອາຍຸ. ການຜ່າຕັດເລັບໃສ່ກະດູກຂາແມ່ນມາດຕະຖານຄຳສຳລັບການປິ່ນປົວດ້ວຍການຜ່າຕັດກະດູກຫັກລະຫວ່າງກະດູກຂາ. ມີຄວາມເຫັນດີເປັນເອກະພາບໃນບັນດາແພດຜ່າຕັດກະດູກເພື່ອຫຼີກລ່ຽງ "ຜົນກະທົບຂອງເລັບສັ້ນ" ໂດຍການໃຊ້ເລັບຍາວ ຫຼື ເລັບສັ້ນ, ແຕ່ປະຈຸບັນຍັງບໍ່ມີຄວາມເຫັນດີເປັນເອກະພາບກ່ຽວກັບການເລືອກລະຫວ່າງເລັບຍາວ ແລະ ເລັບສັ້ນ.
ໃນທາງທິດສະດີ, ເລັບສັ້ນສາມາດຫຼຸດເວລາໃນການຜ່າຕັດ, ຫຼຸດຜ່ອນການສູນເສຍເລືອດ, ແລະຫຼີກລ່ຽງການເຈາະ, ໃນຂະນະທີ່ເລັບຍາວໃຫ້ຄວາມໝັ້ນຄົງທີ່ດີກວ່າ. ໃນລະຫວ່າງຂະບວນການໃສ່ເລັບ, ວິທີການທົ່ວໄປສຳລັບການວັດແທກຄວາມຍາວຂອງເລັບຍາວແມ່ນການວັດແທກຄວາມເລິກຂອງເຂັມນຳທາງທີ່ໃສ່. ຢ່າງໃດກໍຕາມ, ວິທີການນີ້ມັກຈະບໍ່ຖືກຕ້ອງຫຼາຍ, ແລະຖ້າມີຄວາມຜິດປົກກະຕິຂອງຄວາມຍາວ, ການປ່ຽນເລັບໃນກະດູກຂໍ່ສາມາດນຳໄປສູ່ການສູນເສຍເລືອດຫຼາຍຂຶ້ນ, ເພີ່ມການບາດເຈັບໃນການຜ່າຕັດ, ແລະຍືດເວລາໃນການຜ່າຕັດ. ດັ່ງນັ້ນ, ຖ້າຄວາມຍາວທີ່ຕ້ອງການຂອງເລັບໃນກະດູກຂໍ່ສາມາດປະເມີນໄດ້ກ່ອນການຜ່າຕັດ, ເປົ້າໝາຍຂອງການໃສ່ເລັບສາມາດບັນລຸໄດ້ໃນຄວາມພະຍາຍາມພຽງຄັ້ງດຽວ, ຫຼີກລ່ຽງຄວາມສ່ຽງໃນລະຫວ່າງການຜ່າຕັດ.
ເພື່ອແກ້ໄຂບັນຫາທາງດ້ານຄລີນິກນີ້, ນັກວິຊາການຕ່າງປະເທດໄດ້ໃຊ້ກ່ອງບັນຈຸເລັບພາຍໃນກະດູກ (Box) ເພື່ອປະເມີນຄວາມຍາວຂອງເລັບພາຍໃນກະດູກພາຍໃຕ້ການສ່ອງແສງ fluoroscopy ກ່ອນການຜ່າຕັດ, ເຊິ່ງເອີ້ນວ່າ "ເຕັກນິກກ່ອງ". ຜົນກະທົບຂອງການນຳໃຊ້ທາງດ້ານຄລີນິກແມ່ນດີ, ດັ່ງທີ່ໄດ້ແບ່ງປັນຂ້າງລຸ່ມນີ້:
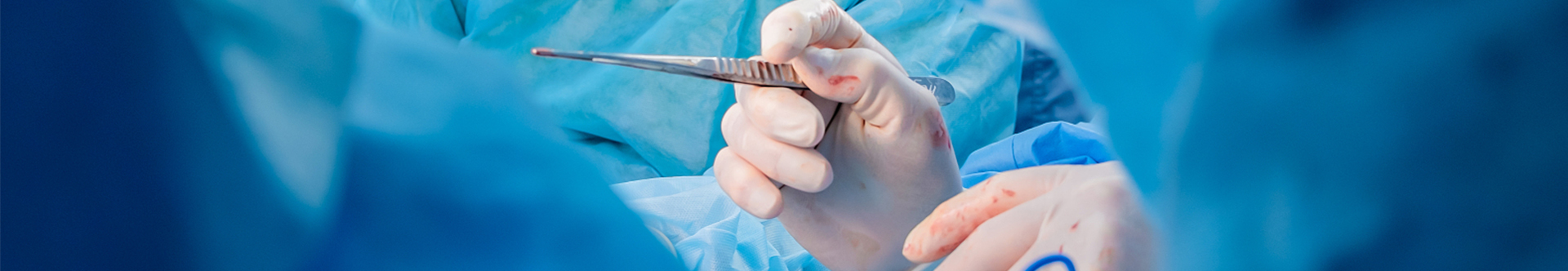
ກ່ອນອື່ນໝົດ, ໃຫ້ວາງຄົນເຈັບໄວ້ເທິງຕຽງດຶງ ແລະ ປະຕິບັດການຫຼຸດຜ່ອນທີ່ປິດພາຍໃຕ້ແຮງດຶງເປັນປະຈຳ. ຫຼັງຈາກບັນລຸການຫຼຸດຜ່ອນທີ່ໜ້າພໍໃຈແລ້ວ, ໃຫ້ເອົາເລັບໃສ່ກະດູກທີ່ຍັງບໍ່ໄດ້ເປີດ (ລວມທັງກ່ອງບັນຈຸພັນ) ແລະ ວາງກ່ອງບັນຈຸພັນໄວ້ເທິງກະດູກຂາຂອງແຂນຂາທີ່ໄດ້ຮັບຜົນກະທົບ:
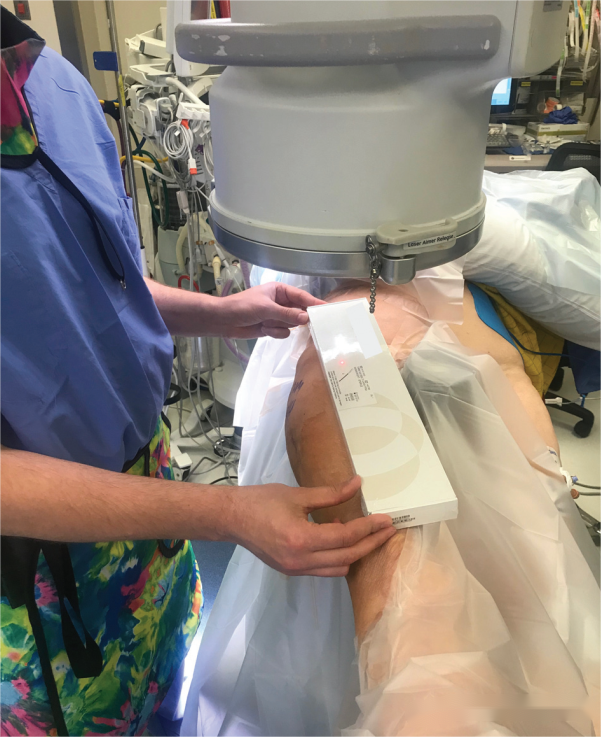
ດ້ວຍການຊ່ວຍເຫຼືອຂອງເຄື່ອງສ່ອງແສງແບບ C-arm, ຕຳແໜ່ງທີ່ອ້າງອີງເຖິງແມ່ນການຈັດຕຳແໜ່ງໃຫ້ກົງກັບປາຍດ້ານໜ້າຂອງເລັບໃນກະດູກຂໍ່ກັບເນື້ອເຍື່ອທີ່ຢູ່ເໜືອຄໍກະດູກຂາ ແລະ ວາງມັນໄວ້ເທິງຈຸດທີ່ມັນເຂົ້າຂອງເລັບໃນກະດູກຂໍ່.
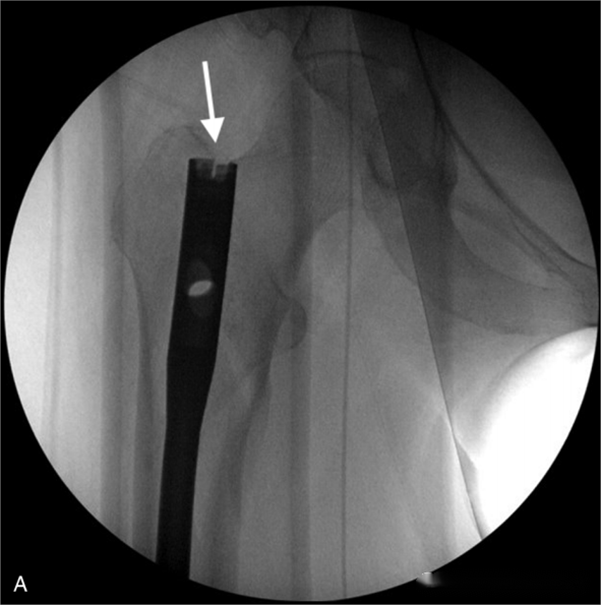
ເມື່ອຕຳແໜ່ງທີ່ໃກ້ຄຽງເປັນທີ່ພໍໃຈແລ້ວ, ໃຫ້ຮັກສາຕຳແໜ່ງທີ່ໃກ້ຄຽງ, ຈາກນັ້ນຍູ້ແຂນ C ໄປທາງປາຍສຸດ ແລະ ປະຕິບັດການສ່ອງແສງເພື່ອໃຫ້ໄດ້ມຸມມອງດ້ານຂ້າງທີ່ແທ້ຈິງຂອງຂໍ້ຕໍ່ຫົວເຂົ່າ. ຕຳແໜ່ງທີ່ອ້າງອີງແມ່ນຮອຍບ່າລະຫວ່າງກະດູກຂາຂອງກະດູກຂາ. ປ່ຽນເລັບໃນກະດູກຂາດ້ວຍຄວາມຍາວທີ່ແຕກຕ່າງກັນ, ໂດຍມີຈຸດປະສົງເພື່ອໃຫ້ໄດ້ໄລຍະຫ່າງລະຫວ່າງປາຍສຸດຂອງເລັບໃນກະດູກຂາ ແລະ ຮອຍບ່າລະຫວ່າງກະດູກຂາຂອງກະດູກຂາພາຍໃນ 1-3 ເສັ້ນຜ່າສູນກາງຂອງເລັບໃນກະດູກຂາ. ນີ້ຊີ້ບອກເຖິງຄວາມຍາວທີ່ເໝາະສົມຂອງເລັບໃນກະດູກຂາ.
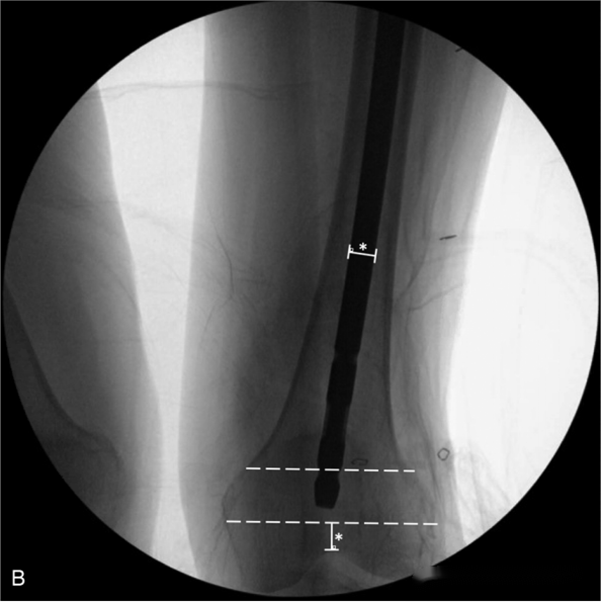
ນອກຈາກນັ້ນ, ຜູ້ຂຽນໄດ້ອະທິບາຍລັກສະນະການຖ່າຍພາບສອງຢ່າງທີ່ອາດຈະຊີ້ບອກວ່າເລັບພາຍໃນກະດູກຍາວເກີນໄປ:
1. ສົ້ນສຸດທ້າຍຂອງເລັບ intramedullary ຖືກສຽບເຂົ້າໄປໃນສ່ວນໄກ 1/3 ຂອງໜ້າຜິວຂອງຂໍ້ຕໍ່ patellofemoral (ພາຍໃນເສັ້ນສີຂາວໃນຮູບຂ້າງລຸ່ມນີ້).
2. ປາຍສຸດຂອງເລັບ intramedullary ຖືກໃສ່ເຂົ້າໄປໃນຮູບສາມຫຼ່ຽມທີ່ປະກອບດ້ວຍເສັ້ນ Blumensaat.
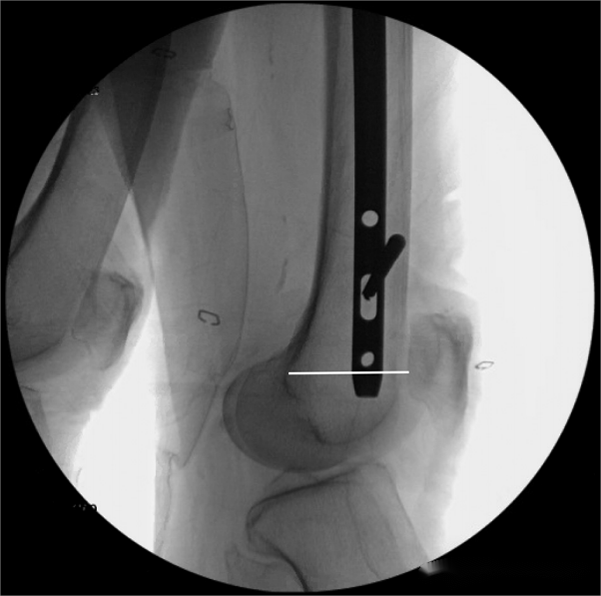
ຜູ້ຂຽນໄດ້ນຳໃຊ້ວິທີການນີ້ເພື່ອວັດແທກຄວາມຍາວຂອງເລັບໃນກະດູກຂໍ່ໃນຄົນເຈັບ 21 ຄົນ ແລະ ພົບວ່າມີອັດຕາຄວາມຖືກຕ້ອງ 95.2%. ເຖິງຢ່າງໃດກໍ່ຕາມ, ອາດຈະມີບັນຫາທີ່ອາດເກີດຂຶ້ນກັບວິທີການນີ້: ເມື່ອໃສ່ເລັບໃນກະດູກຂໍ່ເຂົ້າໄປໃນເນື້ອເຍື່ອອ່ອນ, ອາດຈະມີຜົນກະທົບຕໍ່ການຂະຫຍາຍໃນລະຫວ່າງການສ່ອງແສງດ້ວຍ fluoroscopy. ນີ້ໝາຍຄວາມວ່າຄວາມຍາວຕົວຈິງຂອງເລັບໃນກະດູກຂໍ່ທີ່ໃຊ້ອາດຈະຕ້ອງສັ້ນກວ່າການວັດແທກກ່ອນການຜ່າຕັດເລັກນ້ອຍ. ຜູ້ຂຽນໄດ້ສັງເກດເຫັນປະກົດການນີ້ໃນຄົນເຈັບທີ່ເປັນໂລກອ້ວນ ແລະ ແນະນຳວ່າສຳລັບຄົນເຈັບທີ່ເປັນໂລກອ້ວນຮຸນແຮງ, ຄວາມຍາວຂອງເລັບໃນກະດູກຂໍ່ຄວນຈະສັ້ນລົງພໍສົມຄວນໃນລະຫວ່າງການວັດແທກ ຫຼື ຮັບປະກັນວ່າໄລຍະຫ່າງລະຫວ່າງປາຍສຸດຂອງເລັບໃນກະດູກຂໍ່ ແລະ ຮອຍບ່າລະຫວ່າງກະດູກຂາຢູ່ພາຍໃນ 2-3 ເສັ້ນຜ່າສູນກາງຂອງເລັບໃນກະດູກຂໍ່.
ໃນບາງປະເທດ, ເລັບໃນກະດູກອາດຈະຖືກຫຸ້ມຫໍ່ແຍກຕ່າງຫາກ ແລະ ໄດ້ຮັບການຂ້າເຊື້ອລ່ວງໜ້າ, ແຕ່ໃນຫຼາຍໆກໍລະນີ, ເລັບໃນກະດູກທີ່ມີຄວາມຍາວແຕກຕ່າງກັນຈະຖືກປະສົມເຂົ້າກັນ ແລະ ຂ້າເຊື້ອຮ່ວມກັນໂດຍຜູ້ຜະລິດ. ດັ່ງນັ້ນ, ອາດຈະເປັນໄປບໍ່ໄດ້ທີ່ຈະປະເມີນຄວາມຍາວຂອງເລັບໃນກະດູກກ່ອນການຂ້າເຊື້ອ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ຂະບວນການນີ້ສາມາດເຮັດສຳເລັດໄດ້ຫຼັງຈາກຜ້າມ່ານຂ້າເຊື້ອໄດ້ຖືກນຳໃຊ້ແລ້ວ.
ເວລາໂພສ: ເມສາ-09-2024